Страница: 3/5
В острой фазе остеомиелита челюстей в результате интоксикации в моче выявляются следы белка, цилиндры, эритроциты.
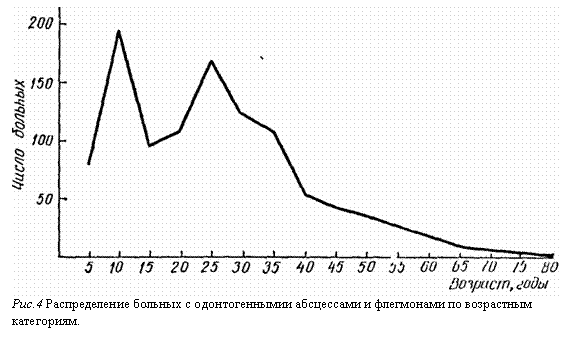
Показателем реактивности организма в целом могут быть изменения биоэлектрической активности головного мозга. Изучение биоэлектрической активности головного мозга у больных одонтогенными остеомиелитами нижней челюсти показало, что изменения биотоков носило функциональный характер. После противовоспалительного лечения ЭЭГ нормализовалась (рис. 4). Следовательно, нарушение генеза электрической активности головного мозга при одонтогенном остеомиелите челюстей обусловлено возникновением патологической афферентной импульсации в системе тройничного нерва, ведущей к усилению восходящих активирующих влияний на стволовые системы мозга, а также к изменениям ряда вегетативных функций (учащение дыхания, изменения кислотно-щелочного состояния и т. д.).
Острая фаза остеомиелита верхней челюсти характеризуется более легким течением, укорочением продолжительности заболевания, отсутствием обширной деструкции костной ткани. Остеомиелит верхней челюсти редко осложняется тяжелыми флегмонами. Такое своеобразие клинического течения остеомиелита верхней челюсти объясняется ее анатомо-топографическими особенностями - хорошей васкуляризацией, наличием большого количества отверстий в кортикальном веществе, что содействует быстрой эвакуации гнойного экссудата под надкостницу или под слизистую оболочку. К верхней челюсти не прилегают массивные мышечные слои, значительные клетчаточные пространства, поэтому разлитые флегмоны, гнойные затеки при остеомиелите этой кости возникают редко.
Вместе с тем при локализации поражения костной ткани в области бугра верхней челюсти гной может распространиться в крыловидно-небную ямку, а затем через нижнеглазничную щель на клетчатку глазницы. В таких случаях вначале возникает отечность век и подглазничной области, затем их инфильтрация. Гной может проникнуть в подвисочную ямку и крыловидно-челюстное пространство, обусловив тяжелое клиническое течение заболевания. При одонтогенном остеомиелите верхней челюсти в ряде случаев в воспалительный процесс вовлекается верхнечелюстная пазуха.
Диагностика острой фазы одонтогенного остеомиелита челюсти нередко затруднена. Установление диагноза одонтогенного остеомиелита челюстей нередко затруднено ввиду отсутствия в стоматологических поликлиниках возможностей для лабораторного исследования, в том числе получения гемограммы.
Острую фазу одонтогенного остеомиелита необходимо дифференцировать от следующих заболеваний: 1) острого (или обострившегося хронического) периодонтита; 2) острого гнойного периостита; 3) изолированного воспалительного процесса мягких тканей лица (абсцессы, флегмоны); 4) нагноившихся кист челюстно-лицевой области (одонтогенные, дермоидные, эпидермоидные).
Отсутствие признаков поражения периоста челюсти и прилежащих мягких тканей отличает острый гнойный периодонтит от остеомиелита. Очаг воспаления при периодонтите ограничен главным образом лункой одного зуба. Десна и слизистая оболочка переходной складки могут быть отечны, болезненны при пальпации. Перкуссия и давление на пораженный зуб вызывает боль, зуб становится подвижным. Состояние больного существенно не ухудшается. При своевременном лечении наступает выздоровление. В ряде случаев процесс принимает хроническое течение.
Острый гнойный периостит сопровождается нарушением общего состояния больного, субфебрильной температурой, умеренными изменениями со стороны крови. Очаг воспаления при периостите локализован на поверхности альвеолярного отростка. В процесс вовлечены надкостница и мягкие ткани, что, как правило, приводит к коллатеральному отеку и формированию поднадкостничных гнойников. При своевременном оперативном вмешательстве (удаление зуба, вскрытие гнойника) и рациональной медикаментозной и физической терапии процесс купируется в течение 3—5 дней.
У больных острым одонтогенным остеомиелитом более отчетливо, чем у больных периоститом, выражена общая реакция организма, включая и изменения со стороны крови. Челюсть утолщена, имеют место подвижность нескольких зубов, неврологические расстройства мягких тканей и нарушение электровозбудимости зубов.
Абсцессы и флегмоны лица и шеи неодонтогенного происхождения, а также возникшие в результате нагноения регионарных лимфатических узлов отличаются от остеофлегмон характерным началом. Так, аденофлегмонам предшествует воспалительный процесс в лимфатических узлах. Неодонтогенные флегмоны развиваются при наличии инородных тел, в случае осложнения слюннокаменной болезни, злокачественного течения фурункулов и карбункулов. Для так называемых изолированных флегмон не характерна выраженная воспалительная реакция периоста.
Кисты челюстно-лицевой области по мере роста вызывают деформацию мягких тканей или челюстей. Нагноение с характерными признаками острого гнойного процесса возникает вторично.
Абсцессы и флегмоны.
Среди инфекционно-воспалительных заболеваний челюстно-лицевой локализации значительную часть составляют гнойные отграниченные или разлитые воспалительные процессы мягких тканей, т. е. абсцессы и флегмоны. Частота их возникновения, своеобразие клиническогого течения и тяжесть прогноза во многом определяются тонографо-анатомическими и иммунобиологическими особенностями этой области: наличием зубов и разветвленного лимфоидного аппарата, близостью головного мозга, зрительного анализатора, начального отдела пищеварительного тракта и верхних дыхательных путей, возможностью распространения инфекционного процесса вдоль сосудисто-нервных пучков шеи, глотки и пищевода в средостение.
Местом проникновения микроорганизмов у 90—93% больных служат дефекты твердых тканей зуба, краевого пародонта. При этом у взрослых входными воротами инфекции чаще являются полость зуба и корневой канал 8 | 8 и 6 | 6, затем 7 | 7, 6 | 6, 7 | 7, 5 | 5, 2 | 2 зубов, а также патологически измененные зубодесневые карманы.
Заболеваемость одонтогенными абсцессами и флегмонами заметно колеблется на протяжении года. Всего выше она в летне-осенний период.
Заболевание при одонтогенных абсцессах и флегмонах часто начинается с обострения хронического периодонтита, перикоронарита, абсцедирующей формы пародонтита. В области зуба, пораженного кариозным процессом или имеющего выраженные изменения в краевом пародонте, появляется боль, которая усиливается при надавливании на зуб. Спустя некоторое время к перечисленным проявлениям заболевания присоединяются другие, свидетельствующие о распространении инфекционно-воспалительного процесса за пределы челюсти. Место проявления первых признаков воспаления околочелюстных мягких тканей зависит от локализации первичного инфекционного очага в области того или иного зуба и выраженности предшествующей деструкции кости. Дальнейшее распространение инфекционно-воспалительного процесса в околочелюстных мягких тканях происходит обычно по клетчатке заполняющей межфасциальные и межмышечные пространства, окружающей сосуды, нервы, слюнные железы. При этом возникает уплотнение тканей, часто сопровождающееся появлением асимметрии лица и шеи в виде припухлости. Боль как бы перемещается за пределы челюсти, становится менее локализованной. Может наблюдаться нарушение функции жевания за счет боли и ограничения открывания рта. Больные из-за боли нередко отказываются от приема пищи и жидкости. Иногда нарушается внешнее дыхание. Нарастают признаки интоксикации. Больные отмечают общее недомогание, быструю утомляемость, потерю аппетита, плохой сон. Одни из них раздражительны, другие вялы, заторможены, неохотно вступают в контакт. Нередко наблюдается нарушение физиологических отправлений в виде запора, уменьшения суточного диуреза (олигурия). Температура тела повышается до 38—39 °С.
При обследовании больного выявляются классические местные признаки воспаления: припухлость или инфильтрация тканей, боль самопроизвольная пли в момент пальпации, краснота — гиперемия кожных покровов либо слизистой оболочки, повышение местной температуры и нарушение функции жевания, глотания, дыхания, речеобразования. Выраженность каждого из перечисленных симптомов варьирует в широком диапазоне, что зависит не только от остроты воспалительного процесса, но в первую очередь от его локализации.
Различают острую и подострую стадии заболевания. Для острой стадии характерно нарастание местных проявлений воспалительного процесса в сочетании с общими реакциями организма в виде гипертермии, нейтрофильного лейкоцитоза со сдвигом формулы влево, эозинопении, повышения СОЭ, увеличения индекса лейкоцитарной интоксикации, изменения протеипограммы, повышения уровня IgG, появления в сыворотке крови С-реактивного белка, усиления общей протеолитической активности крови. После вскрытия абсцессов и флегмон, если не возникает осложнений, заболевание переходит в подострую стадию. Наблюдается стихание местного воспалительного процесса: уменьшается инфильтрация тканей, снижается количество гнойного отделяемого. По мере очищения раны в ней появляется грануляционная ткань. Происходят рубцевание и эпителизация раны. Одновременно ослабевает выраженность общих реакций организма, улучшается самочувствие больного, восстанавливаются нарушение функции дыхания, глотания, жевания.
Диагностика при абсцессах и флегмонах предусматривает уточнение локализации и характера воспалительного процесса, оценку вирулентности инфекционного начала и типа ответной реакции организма (нормергическая, гипергическая, гиперергическая), своевременное выявление осложнений.
Все абсцессы и флегмоны челюстно-лицевой области принято подразделять на поверхностные и глубокие. Для поверхностных абсцессов и флегмон характерна выраженность таких симптомов, как припухлость в виде асимметрии липа и шеи гиперемия кожных покровов и слизистой оболочки полости рта над очагом воспаления, местное повышение температуры. Повышение температуры можно выявить прямой контактной термометрией либо путем термографии с использованием жидких холестерических кристаллов или тепловизора.
При глубоких абсцессах и флегмонах перечисленные выше симптомы выражены обычно неярко или выявляются с трудом. В то же время у больных с подобной локализацией патологического процесса ярче выражен болевой синдром, в большей мере страдает общее состояние. Как правило, наблюдается нарушение функции жевания, глотания, а нередко и дыхания. Что касается более тонкой топической диагностики, то она проводится на основании сопоставления выраженности отдельных симптомов воспаления, их локализации.
Вирулентность инфекционного начала, Зависящая от свойств и количества возбудителей заболевания, во многом определяет объем и глубину повреждения тканей, вероятность возникновения осложнений у больных с флегмонами лица и шеи. Правильная оценка вирулентности инфекционного начала помогает прогнозировать течение заболевания и служит основанием для решения вопроса о характере терапии, ее интенсивности. Такая оценка проводится с учетом выраженности местной воспалительной реакции и общих реакций организма. При этом исходят из допущения, что у больных со средним уровнем общей иммунологической реактивности существует прямая пропорциональная зависимость между вирулентностью инфекционного начала и величиной таких ответных реакций, как лихорадка, лейкоцитоз, увеличение СОЭ, повышение общей протеолитической активности крови, изменение протеинограммы, нарастание уровня содержания IgG.
Снижение иммунологической реактивности организма обычно имеет место при эндокринных расстройствах (сахарный диабет), гемобластозах, у лиц, длительно получающих цитостатики, некоторые гормональные препараты (глюкокортикоиды), в старческом возрасте.
Другой причиной несоответствия выраженности общих реакций и вирулентности инфекционного начала является прием больным лекарственных препаратов, тормозящих эти реакции. Например, многие больные c абсцессами и флегмонами челюстно-лицевой области перед обращением к врачу принимают обезболивающие препараты, в состав которых входят жаропонижающие средства: аскофен, асфен, пентальгин. Чтобы избежать грубой ошибки при оценке тяжести состояния таких больных, необходимо помнить, что повышение температуры тела на 1° С обычно сопровождается учащением пульса на 10 в минуту. Выраженная тахикардия при нормальной или субфебрильной температуре тела должна насторожить врача.
Следует также иметь в виду, что в последнее время у многих больных флегмоны и абсцессы протекают атипично в связи с нерациональным применением антибиотиков в догоспитальном периоде. При этом на фоне удовлетворительного состояния больного и умеренно выраженных общих реакций организма появляются плотные инфильтраты, медленно увеличивающиеся в поздно нагнанивающиеся.
Характер воспалительного процесса (серозный, гнойный, гнойно-некротический) во многом определяет лечебную тактику. Так, при серозном воспалении клетчатки того или иного пространства (целлюлит) после дренирования инфекционного очага в челюсти путем удаления зуба — источника инфекции и проведения соответствующей этиотропной и патогенетической терапии возможно обратное развитие процесса. При гнойном и гнойно-некротическом воспалении необходимо срочное оперативное вмешательство с целью дренирования очага в мягких тканях.
Диагноз гнойного воспаления (абсцесс, флегмона) ставят на основании учета таких местных симптомов, как размягчение в центре инфильтрата, флюктуация, локальное повышение температуры кожи. Кроме того, при гнойном воспалении наблюдается лейкоцитоз свыше 10 * 109/л, нейтрофилез 80% и более. В сыворотке крови появляется С-реактивный белок в количествах, оцениваемых +++. Для решения вопроса о характере воспаления при глубокой локализации процесса можно осуществить диагностическую пункцию, применить ультразвуковую диагностику.
Гнилостно-некротические флегмоны челюстно-лицевой области, в развитии которых важная роль принадлежит гемолитическому стрептококку, кишечной палочке и анаэробной микрофлоре, характеризуются преобладанием общих реакций над местными проявлениями воспаления и быстротой распространения на соседние области. Наиболее частая локализация таких поражений — дно полости рта, околоушно-жевательная область. С самого начала заболевания больные жалуются на слабость, головную боль, повышенно температуры тела. Местно у них обнаруживается плотный болезненный инфильтрат без четких границ и признаков флюктуации. Кожа над ним бледная, подвижная. В ряде случаев при пальпации определяется крепитация. Температура тела повышается до 39 °С и более, наблюдается выраженная тахикардия. При лабораторном обследовании выявляются признаки иммунодепрессии и метаболических сдвигов: отсутствие лейкоцитоза, лимфопения, снижение функциональной активности нейтрофильных лейкоцитов, низкий титр гуморальных факторов иммунитета, метаболический ацидоз, нарушение антитоксической функции печени и т. д.
Оценка характера ответной реакции организма на воздействие инфекционного начала необходима для осуществления целенаправленной патогенетической терапии: при гиперергическом типе реакции — гипосенсибилизирующая терапия, при гипергическом типе — терапия, направленная в первую очередь па повышение-иммунологической реактивности организма больного в целом, па активацию иммунологических процессов в зоне инфекционного очага. Заключение о характере ответной реакции организма делается в первую очередь на основании выраженности местных проявлений воспалительного процесса, а также общих реакций организма. Медленное нарастание воспалительных явлений с вовлечением в патологический процесс все новых тканевых структур на фоне умеренно выраженных общих реакций организма характерно для реакции гипергического типа. При реакции гипе-рергического типа быстро нарастают признаки воспаления, ран» формируются флегмоны и абсцессы. Общее состояние больных резко нарушается, наблюдаются лихорадка, лейкоцитоз, эозинопения, сдвиг формулы крови влево и т. д. Гиперергический тип реакции может иметь место и у больных с низким уровнем общей иммунологической реактивности. В этих случаях он свидетельствует о выраженной сенсибилизации организма больного к возбудителю заболевания, что является неблагоприятным прогностическим признаком.
Дифференциальная диагностика при абсцессах и флегмонах включает в себя в первую очередь топическую диагностику, основанную на сопоставлении выраженности отдельных симптомов воспаления и их сочетаний. Кроме того, одонтогенные абсцессы и флегмоны необходимо дифференцировать от остеофлегмон, Которые обычно сопутствуют одонтогенным остеомиелитам. Дифференцировка этих заболеваний основана прежде всего на сопоставлении признаков, характеризующих распространенность воспалительного процесса в челюсти. При одонтогенных флегмонах и абсцессах эти признаки свидетельствуют о поражении челюсти в пределах пародонта одного зуба (боль при перкуссии, подвижность 1—2 зубов), при одонтогенном остеомиелите — о поражении челюсти на большем протяжении (боль при перкуссии, подвижность трех и более зубов, положительный симптом Венсана, муфтообразная инфильтрация тканей, прилежащих к челюсти).
Одонтогенные абсцессы и флегмоны крыловидно-челюстного и окологлоточного пространств часто приходится дифференцировать от перитонзиллярных абсцессов, при которых входными воротами инфекции служит патологически измененная небная миндалина. Для одонтогенных флегмон и абсцессов этой локализации, возникающих в связи с перикоронаритом, острым или обострившимся периодонтитом 8 | 8 зубов или остеомиелитом угла нижней челюсти, характерно выраженное сведение челюстей, тогда как при перитонзиллярном абсцессе этого обычно не наблюдается.
Губин М.А., Лазутиков О.В., Лунев Б.В. выделили 4 типа острых воспалительных процессов (ОВП) в мягких тканях челюстно-лицевой области и шеи. Была разработана специальная таблица для дифференциальной диагностики типов ОВП в мягких тканях челюстно-лицевой области и шеи (табл. 1)
Как видно из табл. 1, каждому типу воспаления соответствуют определенные симптомы и синдромы, которые легко можно установить при до- и интраоперационном контактах. Для I типа характерно бурное развитое заболевания. Местные клинические признаки ОВП появляются рано и выражены ярко. Как правило, имеются плотный болезненный инфильтрат, умеренно выраженный коллатеральный отек, яркая кожная гиперемия Интоксикация не выражена или определяется I степень эндогенной интоксикации, симптомы которой исчезают в течение 1-х послеоперационных суток. Для интраоперационной картины I типа ОВП характерен единичный ограниченный гнойный очаг в виде полости с гомогенным экссудатом желтоватого цвета вязкой консистенции. Кроме того, характерно наличие мощной, хорошо выраженной демаркационной линии в виде пиогенной мембраны. Экссудат без запаха. При хроматографии последнего определяется отсутствие ЛЖК.
Таблица 1. Дифференциальная диагностика 0ВП в мягких тканях челюстно-лицевой области и шеи.
|
Тип ОВП |
Типичные Возбудители |
Местные симптомы |
Степень эндогенной интоксикации |
Интраоперационная картина |
Анализ хромато граммы |
|
I (гнойное воспаление) |
Золотистый стафилококк |
Выраженный плотный болезненный инфильтрат, умеренно выраженный коллатеральный отек, яркая (гиперемия кожи |
Не выражена или I |
Ограниченный очаг гнойный в виде полости с выраженной демаркационной линией; экссудат гнойный, гомогенный, желтого цвета, консистенция и окраска ткани не изменены |
Отсутствие ЛЖК |
|
II(гноино-некротичсс кое воспаление) |
Стрептококк энтерококки |
Плотный болезненный инфильтрат, ярко выраженный коллатеральный отек, гиперемия кожи |
I |
Воспалительный очаг многополостной, демаркационная линия слабо выражена, в ране имеются отдельные очаги некроза, экссудат жидкий, гомогенный, серозно-гнойного характера, без запаха |
То же |
|
III (гнилостно-некротическое воспаление) |
Ассоциативная грамположительная и грамотрицательная микрофлора, частое участие в ассоциациях бактерий анаэробной неспоро-образующей группы |
Выражены слабо; разлитая пастозность тканей; ярко выраженный коллатеральный отек; исчезновение болей в пораженной области и раннее нарушение функции |
II или III |
В пораженных клетчаточных пространствах обилие некротизированных тканей; Экссудат жидкий, грязно-серого или коричневого цвета с резко выраженным неприятным запахом и каплями жира; демаркационная линия отсутствует; экссудат диффузно пропитывает окружающие ткани |
Обилие ЛЖК |
|
IV (гангренозное воспаление) |
Клостридии |
Разлитой инфильтрат мягкой консистенции, не ограниченный анатомическими границами областей; Выраженный коллатеральный отек; бледность кожи над инфильтратом |
III выраженное угнетение функций ЦНС |
Тотальный сухой или влажный некроз клетчатки, мышц, паренхиматозных функций органов, часто — кожи; экссудат скудный, геморрагического характера; из раны — характерный сладковатый неприятный запах |
Обилие ЛЖК |
Реферат опубликован: 16/06/2005 (26432 прочтено)